糖尿病セミナー
5. インスリン療法(2型糖尿病)
2015年9月 改訂
これだけは知っておきたい基礎知識
製剤の種類
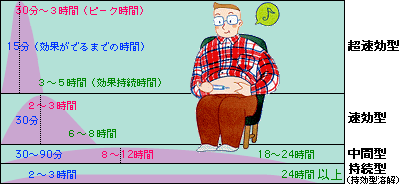
インスリン製剤は、皮下に注射後の効果の発現開始時間・ピーク・持続時間の差によって、超速効型、速効型、中間型、持続型(持効型溶解)の4種があり、またそれらを混ぜあわせた混合(配合)製剤があります。それぞれの特徴を生かして使い分けます。自分がどの種類の製剤を使い、そのインスリンがどのように作用して血糖値がどう変化するのか、特徴をよく理解し、使いこなすことが大切です。インスリン製剤の種類
注射の方法と器具
近年は、ごく簡単な操作で注射できるペン型やキット製剤が主流です。注射部位と吸収速度
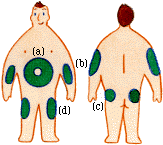 通常は皮下組織に注射します。注射したい部位の皮膚をつまみ垂直に針を刺せば、皮下に注射できます。注射に適した部位は、(a) 腹部、(b) 上腕、(c) 臀部〈でんぶ〉、(d) 大腿〈だいたい〉(ふともも)などです。吸収速度は (a) が一番速く、以下 (b)、(c)、(d) の順に遅くなります。通常は、吸収が速くて安定している腹部にするのが最適です。なお、注射後にその部分の筋肉を使うと吸収が速くなります。
通常は皮下組織に注射します。注射したい部位の皮膚をつまみ垂直に針を刺せば、皮下に注射できます。注射に適した部位は、(a) 腹部、(b) 上腕、(c) 臀部〈でんぶ〉、(d) 大腿〈だいたい〉(ふともも)などです。吸収速度は (a) が一番速く、以下 (b)、(c)、(d) の順に遅くなります。通常は、吸収が速くて安定している腹部にするのが最適です。なお、注射後にその部分の筋肉を使うと吸収が速くなります。また、毎回同じ場所に注射し続けると、その部分が固くなることもあるので、少しずつ(1cmぐらい)ずらして注射するようにしましょう。
- 01. 糖尿病とは「基礎編」
- 02. 食事療法のコツ(1) 基礎
- 03. 運動療法のコツ(1) 基礎
- 04. 高齢者の糖尿病
- 05. インスリン療法(2型糖尿病)
- 06. 血糖自己測定とは
- 06_1. 生活の中にどう生かす血糖自己測定 『生活エンジョイ物語』より
- 07. 肥満と糖尿病
- 08. 小児の糖尿病(1) 基礎
- 09. 薬物療法(経口薬)
- 10. 糖尿病生活Q&A
- 11. 糖尿病用語辞典(より簡潔に)
- 12. 病気になった時の対策 シックデイ・ルール
- 13. 結婚から、妊娠・出産
- 14. 糖尿病による腎臓の病気
- 15. 糖尿病による失明・網膜症
- 15_1. 眼科医からみた失明しないためのアドバイス 『生活エンジョイ物語』より
- 16. 糖尿病と脳梗塞・心筋梗塞
- 17. 足の手入れ
- 18. 糖尿病による神経障害
- 18_1. 糖尿病からの危険信号神経障害 『生活エンジョイ物語』より
- 19. 糖尿病の検査
- 20. 低血糖
- 21. 食事療法のコツ(2) 外食
- 22. 糖尿病の人の性
- 23. 口の中の健康
- 24. 動脈硬化と糖尿病 メタボリック シンドローム(代謝症候群)
- 25. 糖尿病と感染症
- 26. 食事療法のコツ(3) 腎症のある人の食事
- 27. 糖尿病と高血圧
- 28. 小児の糖尿病(2) 日常生活Q&A
- 29. 運動療法のコツ(2) 合併症のある人の運動
- 30. 骨を丈夫に保つには
- 31. 痛風・高尿酸血症と糖尿病
- 32. 糖尿病予備群
- 33. 小児2型糖尿病
- 34. 糖尿病とストレス うつとの関連、QOLの障害
糖尿病のもう一つの注射薬「GLP-1受容体作動薬」とは
この冊子の本文ではインスリン療法について解説していますが、最近、インスリンとは異なる注射薬「GLP-1受容体作動薬」が登場しました。ここで簡単に解説します。
●インクレチン関連薬の一つ
私たちが食事を摂ると、十二指腸や小腸などからインスリンの分泌を促す「インクレチン」というホルモンが分泌されます。このインクレチンの働きが低下しているために、膵臓にはまだインスリンを作り出す力が残っているのにもかかわらず、インスリンが十分に分泌されずに高血糖になっていることがあります。そのようなとき、インクレチンを薬として補ってあげると、インスリン分泌が増えて、高血糖が改善します。インクレチンは高血糖のときにだけ作用するので、薬として用いても低血糖が起きる不安が少ないという利点があります。●いろんな作用があるGLP-1
インクレチンには大きく分けてGIPとGLP-1という二つのタイプがあり、このうちGLP-1はインスリンの分泌を促すだけでなく、グルカゴンという血糖値を上げるホルモンの分泌を抑制したり、体重を減らしたり、膵臓の働きを助ける働きがあり、治療により適しています。GLP-1受容体作動薬はインスリン製剤とは異なり、単位数の変更はせずに決まった量を注射します。副作用として吐き気などが現れやすいですが、ほとんどの場合、しばらくすると消失します。●インスリンの替わりにはならない
GLP-1受容体作動薬はインスリンの分泌を促す薬であって、インスリンではありません。ですから、膵臓にインスリンを作る力がない場合は、注射しても効果はありません。そのような場合には、インスリン療法が欠かせません。
血糖自己測定
血糖値の動きをリアルタイムでつかめる血糖自己測定は、インスリン療法をより効果的にするうえで有効な手段です。また、低血糖が疑われるときにそれを確認するためにも役立ちます。なお、血糖自己測定で得たデータは必ず記録し、主治医にフィードバックしてください。的確な治療のための貴重な情報源になります。低血糖が疑われたら
血糖コントロールを厳格にするほど、低血糖が起きやすくなります。低血糖の症状は、手のふるえ、発汗、動悸、脱力感、吐き気、物が霞んだり二重に見えるなどですが、個人差があるので、自分の低血糖症状をよく覚えておきましょう。重度の低血糖でなければ、ブドウ糖(または砂糖)や糖分を含むジュースを摂ると、速やかに回復します。重度の低血糖で自分で対応できない場合は、周囲の人に対処してもらうことになります。ただ、2型糖尿病では低血糖を速やかに回復させる
なお、車を運転中に低血糖ではないかと思ったときは、速やかに安全確認し左に寄せて停車してください。「もう少し」とがまんして運転を続けると、状況判断が鈍くなったり、安全確認がおろそかになる、手足の動きをコントロールできなくなる、といったことになることもあり、危険です。
【詳しくは、このコーナーの「低血糖」のページをご覧ください】
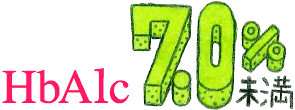
治療の目標
近年、血糖コントロールのよし悪しと合併症の起きやすさの関係を調べた、いくつかの研究結果が、国内外で発一方で、合併症を確実に抑えるための治療目標は、それまでよしとされてきた値よりかなり厳しいことがわかりました。しかし、適切な治療、患者さんの努力次第で、実現可
※ HbA1c:2カ月前から採血時までの平均血糖値を表す指標。基準値は、4.6〜6.2%です。
インスリン療法にまつわる勘違い
インスリン療法が必要ということは、病状がだいぶ悪いということ?
糖尿病は、合併症が怖い病気です。合併症の進行しやすさは、血糖コントロールのよし悪しに左右されます。仮にインスリン療法を行っていなくても、血糖コントロールが不十分なら合併症の発症・進行は抑えられません。反対に、インスリン療法が必要な人でも、それによってよいコントロールを保っていれば、合併症は抑えられます。インスリン療法が必要ということと、病状が軽症か重症かということは、直接関係ないことです。一度インスリン療法を始めたら、一生やめられない?
血糖値が高いと、それ自体がさらにインスリン分泌を低下させたり、筋肉や脂肪細胞でのインスリンの働きが悪くなるという悪循環が起きます。インスリン療法によってその状態を改善すると、高血糖改善の好循環が始まって、インスリン療法が不要になることが少なくありません。インスリンを注射すると膵臓のインスリン分泌低下が速まる?
全く逆です。インスリン療法を開始し、血糖値をよくしておくと、膵臓を休ませることになり、インスリン分泌力が回復することがよくあります。例えば、飲み薬が効かなくなってインスリン療法に切り換えたときなど、しばらく経って再び飲み薬による治療に戻すことも珍しくありません。インスリン注射は痛い?
注射器具はどんどん改善されていて、今のものは全くといってよいほど痛みはありません。インスリン療法を始めるには入院が必要?
外来(通院)で始められるケースも、たくさんあります。インスリン療法で太るってホント?
人によっては、インスリン療法を始めて血糖コントロールが改善すると、安心してつい食べすぎたり、「低血糖食前の血糖値が高くなければ、低血糖の心配もあるのでインスリン療法は向かない?
2型糖尿病の場合は、食前の血糖値が正常に近くても、食後に高血糖になるケースがあります。そのような場合も合併症(とくに動脈硬化)は起きるので、インスリン療法が必要なことがあります。コンテンツのトップへ戻る ▶
糖尿病3分間ラーニング 関連動画

糖尿病3分間ラーニングは、糖尿病患者さんがマスターしておきたい糖尿病の知識を、 テーマ別に約3分にまとめた新しいタイプの糖尿病学習用動画です。

 医療・健康情報グループ検索
医療・健康情報グループ検索
